En los suburbios de Maryland es difícil pasar por alto la presencia del Dr. Jeffery Dormu. Es un invitado habitual en la estación de televisión local, que lo ha presentado a él y a su práctica cinco veces en los últimos cinco años. Y sonríe desde una cartelera electrónica afuera de un centro vascular de tres pisos al que llama The Watcher. “Tiene una referencia bíblica, que es velar por la comunidad”, dijo durante su inauguración en 2018. En respuesta a la “tragedia de la enfermedad cardiovascular” del país, el centro registró la frase “devastación vascular”, un eslogan que se invoca con frecuencia en su comercialización, junto con la afirmación de haber “salvado más de 34,000 vidas y extremidades”.
Dormu y su grupo, el Minimally Invasive Vascular Center, han sido un imán para las personas con dolor en las piernas que se preocupan de tener una enfermedad arterial periférica, una afección que afecta a más de 6.5 millones de estadounidenses y ocurre cuando los depósitos de grasa estrechan las arterias y bloquean la irrigación sanguínea a las piernas.
Pero la descripción de Dormu de su práctica como un refugio heroico ocultaba una estadística inquietante: El cirujano vascular realizaba un tratamiento invasivo de piernas con más frecuencia que casi cualquier otro médico del país, incluso cuando sus pacientes no lo necesitaban e incluso cuando la evidencia del daño se acumulaba.
A un hombre le tuvieron que amputar la pierna después de que Dormu le administrara múltiples tratamientos invasivos para un dolor leve, según documentos legales. Una abuela de 62 años se desangró y murió poco después de que Dormu le hiciera una incisión, según otra demanda.
El procedimiento de Dormu, la aterectomía, consistía en eliminar obstrucciones con catéteres con cuchillas en la parte superior. Las mejores prácticas recomiendan que los médicos eviten procedimientos invasivos como estos, que pueden provocar complicaciones, incluida la pérdida de extremidades, en pacientes en las primeras etapas de la enfermedad; los médicos primero deben ver cómo les va a los pacientes con el ejercicio y la medicación. Dormu optó por las aterectomías casi de inmediato, según muestran los registros médicos y legales de los pacientes.

Hace cuatro años, destacados investigadores advirtieron a los Centros de Servicios de Medicare y Medicaid que algunos médicos estaban abusando potencialmente de las intervenciones. Los investigadores imploraron a la aseguradora del gobierno que examinara sus propios datos para identificar el uso excesivo, y señalaron que algunos de los médicos podrían representar una “amenaza inmediata para la seguridad pública’.
No hay evidencia pública de que los Centros de Servicios de Medicare y Medicaid hayan respondido de manera significativa.
Pero un análisis de ProPublica de los datos de los Centros de Servicios de Medicare y Medicaid sugiere que si la agencia hubiera revisado sus propias cifras, habría descubierto que Dormu era parte de un pequeño grupo de médicos que realizaban una cantidad desproporcionada de tratamientos. De 2017 a 2021, muestra el análisis, el 5% superior de los médicos que realizaron aterectomías (alrededor de 90 médicos en total) representó más de un tercio de todos los procedimientos y pagos del gobierno, por un total de casi mil millones de dólares.
Cerca de la parte superior de la lista se encuentra Dormu, registrando más aterectomías, y ganando más dinero con ellas, que casi cualquier otro médico en Estados Unidos.
Los Centros de Servicios de Medicare y Medicaid pagaron a Dormu más de $30 millones de dólares en la última década por procedimientos vasculares que realizó en cientos de pacientes.
Dormu se negó a ser entrevistado y no respondió a las preguntas enviadas por correo electrónico.
Pero un coro de expertos le dijo a ProPublica que la decisión del gobierno federal de proporcionar pagos incondicionales por procedimientos vasculares, y luego no prestar atención a lo que sucedió, es un excelente ejemplo de lo que está mal en el sistema de atención médica estadounidense.
“El gobierno es realmente el culpable de establecer estos valores de reembolso tremendamente altos sin investigar si estos procedimientos están ayudando a las personas o son simplemente procedimientos sin valor o, de hecho, están perjudicando a las personas”, dijo el Dr. Dipankar Mukherjee, cirujano vascular y jefe de cirugía vascular en el Hospital Inova Fairfax en Virginia.
Los Centros de Servicios de Medicare y Medicaid iniciaron el problema hace 15 años, cuando trataron de controlar los crecientes costos hospitalarios para la atención vascular. En las últimas décadas, los avances tecnológicos permitieron a los pacientes con problemas circulatorios graves evitar la cirugía abierta y, en cambio, someterse a un tratamiento mínimamente invasivo con dispositivos de última generación. A medida que acudían en masa a los hospitales para estos procedimientos, los pacientes con las arterias de las piernas obstruidas se volvieron aún más costosos que los pacientes con las arterias del corazón obstruidas.
En 2008, al reconocer que los procedimientos se podían realizar de manera segura y más eficiente fuera de los hospitales, los funcionarios de los Centros de Servicios de Medicare y Medicaid impulsaron los pagos a los consultorios médicos que colocaron globos y stents (endoprótesis vascular) para ensanchar las arterias. Y en 2011, comenzaron a reembolsar las aterectomías a esos consultorios.
Antes del cambio, un proveedor de consultorio que insertaba un stent podía ganar alrededor de $1,700 de Medicare; colocar un globo podría generar aproximadamente $3,800. Para 2011, los pagos ascendieron a alrededor de $6,400 y $4,800 respectivamente. Pero nada comparado con el pago por aterectomías realizadas en consultorios: alrededor de $13,500 por procedimiento, en comparación con aproximadamente $11,450 en un hospital.
En lugar de ahorrar dinero, el gobierno inició un auge.
Las aterectomías aumentaron 60% de 2011 a 2014; los costos generales de Medicare para los tratamientos vasculares periféricos aumentaron en casi 500 millones de dólares, o 18%.
La aseguradora del gobierno no cambió de rumbo en 2014, cuando la investigación comenzó a indicar que las aterectomías podrían no ser más efectivas que las alternativas más económicas, ni en 2019, cuando los expertos advirtieron que el procedimiento podría estar asociado con un mayor riesgo de complicaciones.
De 2013 a 2021, el año más reciente con datos de Medicare, la cantidad de aterectomías se duplicó y los pagos a los médicos casi se triplicaron, por un total de aproximadamente $503 millones en 2021.
“Definitivamente hay lugares donde la aterectomía es muy útil”, dijo la Dra. Caitlin Hicks, profesora asociada de cirugía en la Facultad de Medicina de la Universidad Johns Hopkins. “Pero definitivamente se está usando de manera inapropiada, y ahí es cuando suceden cosas malas”.
Los expertos temen que los pacientes se vean atrapados en una nueva especie de fábrica de procedimientos impulsados por las ganancias, en los que los médicos pueden implementar cualquier cantidad de dispositivos en el tiempo que lleva perforar un diente y luego facturar como si se tratara de un automóvil nuevo.
Los generosos reembolsos han creado un conflicto de intereses para los médicos que administran sus propios consultorios, quienes se supone deben tomar decisiones médicas imparciales y, al mismo tiempo, ser responsables del alquiler, los gastos generales y el personal. Y a diferencia de los hospitales, que tienen paneles y administradores que detectan eventos adversos y facturación cuestionable, estos consultorios no enfrentan tal escrutinio.
Los Centros de Servicios de Medicare y Medicaid, dicen los expertos, deberían dar un paso adelante: podrían reducir sus reembolsos o incluso investigar a los médicos con patrones de procedimientos desmesurados.
ProPublica contactó a los Centros de Servicios de Medicare y Medicaid hace más de dos semanas, enumerando los hechos en esta historia, haciendo preguntas y solicitando una entrevista. Los Centros de Servicios de Medicare y Medicaid no pusieron a ningún funcionario a disposición para hablar o proporcionar respuestas por escrito.
“La medicina vascular ahora es la frontera del salvaje oeste”, dijo el Dr. Marty Makary, profesor de cirugía e investigador de calidad de la atención médica en la Facultad de Medicina de la Universidad Johns Hopkins. “La gente está volando a ciegas entrando a las clínicas de estos médicos con patrones de práctica atroces, y sabemos que esos patrones son indefendibles”.
Fue en la cúspide de esta lucrativa nueva era en la medicina vascular que Dormu, un joven y ambicioso médico de Washington DC, entró en escena.
Después de obtener su título de médico en la Facultad de Medicina Osteopática del Instituto Tecnológico de New York y completar ocho años adicionales de capacitación en hospitales de New York y New Jersey, incluida una residencia en cirugía general y dos becas en cirugía cardiotorácica y vascular, recibió su licencia para ejercer la medicina en Maryland en 2007. Ese año, fundó el Minimally Invasive Vascular Center.
“La gente en general le tiene miedo a la cirugía”, le dijo Dormu más tarde a un periodista de la televisión local. “Pueden arreglárselas con una cirugía mínimamente invasiva, una perforación con aguja sin tener que hacer una incisión, sin tener que preocuparse por una amputación. Entran y en cuestión de horas salen, y prácticamente se curaron”.


Dormu abrió varios consultorios vasculares en la región. En algún momento, su grupo también se asoció con el Departamento de Envejecimiento y Vida Comunitaria de Washington DC, proporcionando cientos de exámenes vasculares gratuitos para pacientes mayores en centros y residencias para personas mayores en toda la capital.
Pero según los registros públicos y las demandas, a medida que crecía su perfil y su práctica, también aumentaba la evidencia de daño.
En marzo de 2016, mientras realizaba una reparación electiva de la aorta en el Hospital Providence, el paciente comenzó a sufrir una hemorragia, según un documento sobre el incidente de la Junta de Medicina del Distrito de Columbia. Después de tratar de controlar el sangrado, Dormu transfirió al paciente a la unidad de cuidados intensivos para reanimación y luego dejó el hospital para dirigirse a su práctica privada y otras citas.
Estuvo fuera por más de dos horas, y en ese tiempo, el personal del hospital no pudo comunicarse con él. El paciente del hospital murió en la sala de recuperación por hemorragia y falla orgánica, según el informe. Seis años más tarde, la Junta de Medicina del Distrito de Columbia lo reprendió por el incidente junto con una multa de $5,000, al descubrir que abandonó a un paciente que necesitaba más atención de emergencia, “conociendo el alto riesgo de mortalidad y sin una comunicación adecuada con el resto del personal del hospital”.
La muerte del paciente no interfirió con su licencia médica ni pareció frenar su carrera.
Nueve meses después, un mecánico buscó su atención por un dolor leve en la pierna. Como propietario de su taller, Steve Rosenberg trabajaba muchas horas, seis días a la semana, reparando cualquier cosa con ruedas o motor. Pero cuando llegó a la mitad de los 50, los largos días de estar parado debajo de los elevadores de vehículos comenzaron a tensar sus piernas.
Su médico de atención primaria le sugirió que viera a un especialista vascular y le entregó una lista de médicos para elegir. Dormu tenía un consultorio en la misma plaza que el taller de automóviles de Rosenberg, entre un estudio de jiujitsu y un consultorio dental.
Primero visitó la práctica de Dormu en diciembre.
En lugar de comenzar con un tratamiento más conservador, Dormu implementó una trifecta de intervenciones en ambas piernas de Rosenberg en tres meses, ensanchando sus arterias con stents y globos, y reduciendo el tamaño de sus vasos con dispositivos de aterectomía, según documentos legales posteriores.
Poco después de uno de los procedimientos, el pie izquierdo de Rosenberg se entumeció y estaba frío al tacto. Fue a la sala de emergencias, donde los médicos descubrieron que uno de sus stents se había obstruido, lo que impedía que su vaso sanguíneo irrigara sangre.
Angioplastia: Se inserta un globo compacto en un vaso sanguíneo y se infla para aplanar la placa contra sus paredes.
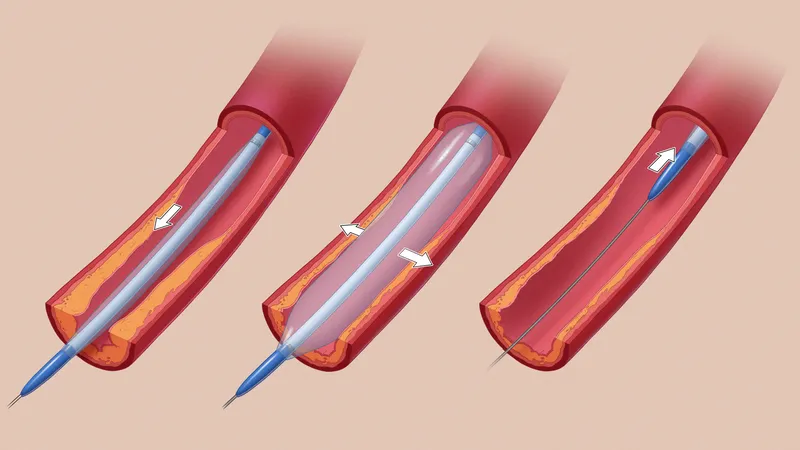
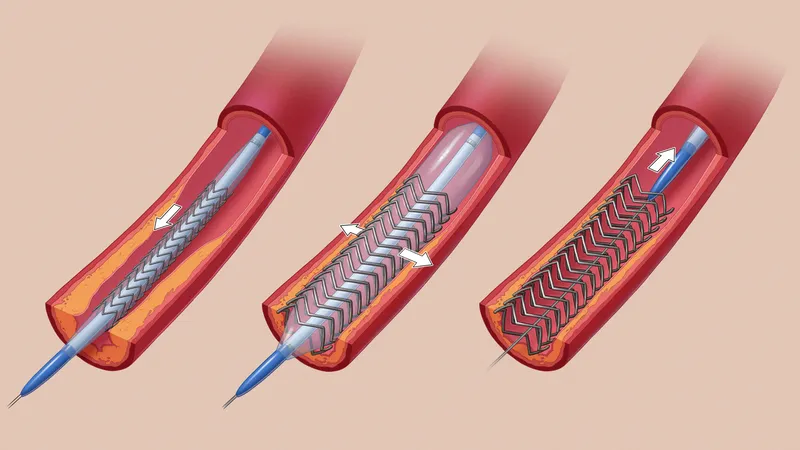
Stent: Se implanta un tubo de malla metálica en un vaso sanguíneo estrecho para mantener abiertas sus paredes.
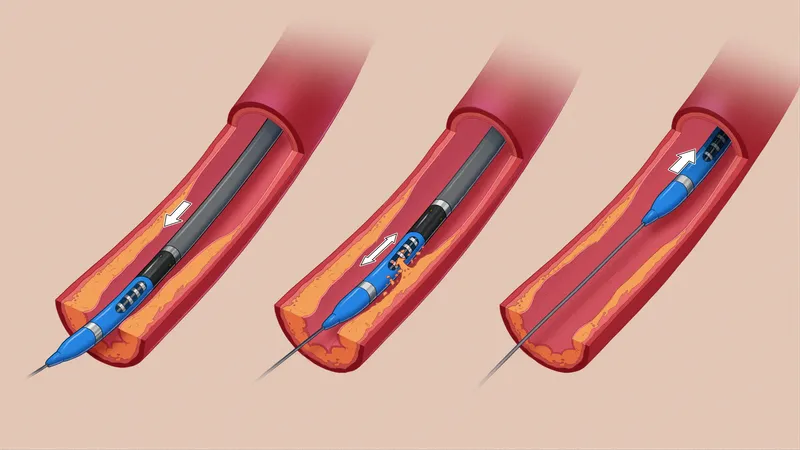
Aterectomía: Se inserta un catéter, a menudo cubierto con una cuchilla o láser, en un vaso sanguíneo y se elimina la placa de sus paredes.
Dormu le pidió que fuera a su consultorio, donde repitió los procedimientos: rasurar las obstrucciones, inflar las paredes de las arterias e instalar otro stent.
Al día siguiente, repitió los procedimientos nuevamente, inflando sus vasos sanguíneos e instalando otro stent.
Dormu envió a Rosenberg al Hospital Providence en Washington DC, para recibir tratamiento adicional. En un día, su pie izquierdo se había enfriado, una señal de que la sangre probablemente ya no irrigaba libremente a través de sus vasos.
De acuerdo con los términos de un acuerdo legal en una demanda por negligencia contra Dormu, Rosenberg no puede comentar sobre su atención. Sin embargo, los documentos públicos presentados en su caso, incluidas las evaluaciones de expertos médicos, iluminan la cascada de procedimientos y el resultado.
Un cirujano vascular que Dormu contrató para su defensa, el Dr. Garry Ruben, dijo que las intervenciones estaban justificadas; dijo que a Rosenberg le habían recetado un medicamento antiplaquetario, que no tomaba constantemente. En presentaciones legales, Dormu culpó de las lesiones de Rosenberg a sus condiciones médicas preexistentes y circunstancias fuera de su control.
Sin embargo, después de revisar los registros médicos y los estudios de diagnóstico, el Dr. Christopher Abularrage, un experto contratado por Rosenberg y profesor de Johns Hopkins que se especializa en cirugía vascular y endovascular, encontró varias "infracciones del estándar de atención". Dormu no había prescrito primero una terapia conservadora y modificaciones en el estilo de vida, y "persistió con intervenciones endovasculares no indicadas frente a resultados persistentemente malos y rendimientos decrecientes".
En menos de seis meses, Rosenberg pasó de ser un paciente con dolor leve en la pierna a uno con un alto riesgo de pérdida de una extremidad, concluyó.
Rosenberg pasó casi una semana en el Hospital Providence, con la vida escapándosele lentamente por la pierna, antes de ser trasladado al Washington Hospital Center el 8 de abril de 2017, según los registros. Para entonces, su pierna izquierda estaba gangrenosa y no tenía pulso. Todos los stents se habían bloqueado.
Sin mejores opciones, los médicos le amputaron la pierna.
Entre 2013 y 2017, Dormu ganó alrededor de $14,5 millones de Medicare —más que el 99% de los demás cirujanos vasculares de todo el país— por tratar a cientos de pacientes al año, la gran mayoría de ellos en sus clínicas.
En 2018, pudo permitirse una mejora.
The Watcher no era como otros centros quirúrgicos. En su entrada había una barra de jugos que podía servir bebidas orgánicas prensadas en frío a los pacientes. Candelabros de cristal adornaban sus pasillos. El aire húmedo fue bombeado a través de sus rejillas de ventilación. Y más de una docena de pinturas modernas originales se alinean en sus paredes, haciéndolo sentir como una galería de arte. “Queríamos que diera ese impacto y asombro”, dijo Dormu en una entrevista en video el día de la inauguración de la instalación.

Su clínica brindó una letanía de servicios médicos, incluidos tratamientos para fibromas uterinos, disfunción eréctil y venas varicosas, así como reducción de grasa no quirúrgica electiva.
La instalación expansiva impulsó las ganancias de Dormu. Desde 2018 hasta 2021, ganó casi $18 millones en pagos de Medicare por todas las actividades de su clínica.
Un procedimiento se destacó del resto: casi $12 millones de ese monto provinieron de aterectomías, según datos de Medicare.
Le realizó una a Alice Belton, una maestra de enfermería de secundaria que buscó ayuda en 2018 por dolor, entumecimiento y hormigueo en las extremidades inferiores. Su flujo sanguíneo arterial era normal; incluso Dormu notó que no tenía dolor severo en la pierna, según una demanda en curso. Y, sin embargo, realizó múltiples procedimientos durante aproximadamente un año, rasurando la placa, hinchando sus vasos sanguíneos, tratando sus venas y realizando exploraciones invasivas; los procedimientos fueron innecesarios, según un experto médico contratado en su caso.
Belton dice que desde entonces ha desarrollado daño permanente en los nervios de su pierna, lo que le ha impedido trabajar a tiempo completo. En presentaciones legales, Dormu negó las acusaciones y afirmó que las supuestas lesiones fueron causadas por condiciones preexistentes.
“La experiencia con el Dr. Dormu ha sacudido mi confianza en los profesionales de la salud y, lo que es más importante, en mí misma”, dijo. “Me siento engañada de que este cirujano me convenciera a mí, una enfermera, de que mis problemas requerían intervenciones quirúrgicas tan radicales”.
Y luego estaba John Malinich, que no tenía dolor en la pierna pero quería que le revisaran la circulación en 2019 después de ver la valla publicitaria de Dormu. Al principio, Malinich no cuestionó los tratamientos de Dormu; el comportamiento confiado del médico y su espléndida facilidad lo impresionaron y lo tranquilizaron.
“Después de la cirugía en mis dos piernas, querían que volviera y lo hiciera de nuevo”, dijo. “Después de eso, comencé a sospechar”.
Dijo que obtuvo una segunda opinión de otro cirujano vascular que le informó que los procedimientos anteriores, que incluían globos, una aterectomía y un stent, habían sido innecesarios. Para asegurarse de que su stent no se colapse ni se obstruya, los médicos ahora deben monitorear anualmente a Malinich. Presentó una demanda contra Dormu, quien ha negado las acusaciones de trato excesivo. El caso está en curso.
“Confiaba en el tipo”, dijo Malinich. “Pero lo hizo sólo para ganar dinero”.
Al año siguiente, Heather Terry esperaba con ansias el regreso de su madre a casa después de un período de rehabilitación de seis meses en un asilo de ancianos. Durante años, Heather había ayudado a cuidar a Linda Terry, de 62 años, que padecía una epilepsia debilitante.
Después de una caída por un tramo de escaleras y una posterior cirugía de espalda, Terry quedó parapléjica e incapaz de caminar.
Justo antes de cuando se suponía que debía ser dada de alta del asilo de ancianos en agosto de 2020, el personal le dijo a Heather Terry que su madre tenía dolor en las piernas y úlceras en los talones que necesitaban tratamiento. Según su familia, Linda Terry no tenía problemas de circulación previos. El procedimiento fue simple, dijo el personal, y se llevaría a cabo en una clínica al final de la calle.
El 13 de agosto, Terry fue trasladada al centro de Dormu, donde comenzó un procedimiento de aterectomía, insertando el pequeño tubo tapado con cuchillas en sus vasos para rasurar la placa de las paredes de sus arterias.
Menos de 15 minutos después del tratamiento, su presión arterial comenzó a bajar.
Con la aterectomía, siempre existe el riesgo de que el dispositivo diseccione el vaso, lo que requeriría atención inmediata.
Dormu abortó el procedimiento y llevó a Terry al área de recuperación. Estaba somnolienta y su presión arterial continuaba fluctuando, señales de que podría haber estado sangrando internamente, según el abogado de su familia. En lugar de ser llevada de urgencia a la sala de emergencias, según muestran los documentos legales, la enviaron de regreso al asilo de ancianos, donde dejó de responder.
El asilo de ancianos llamó a una ambulancia, que la llevó a la sala de emergencias del Centro Médico Laurel de la Universidad de Maryland. Tres horas después, fue declarada muerta, según la demanda, a consecuencia de una anemia severa por pérdida de sangre interna.

Por el procedimiento abortado, según eL Dr. Zev Gershon, abogado de la familia, Dormu le cobró a su seguro unos $20,000.
Heather Terry cree que si Dormu hubiera tratado a su madre con la atención adecuada y la hubiera trasladado directamente al hospital, podría haber sobrevivido. "Pasó de 'Ella va a volver a casa mañana' a 'Está muerta'", dijo Terry, cuyo caso de negligencia en curso contra Dormu está programado para ir a juicio este año.
En documentos legales, Dormu negó cualquier participación en la muerte de su madre. Dijo en una declaración que no vio evidencia de sangrado y que la anemia de Linda Terry podría deberse a una caída anterior. Dijo que también dio instrucciones para enviarla al hospital después del procedimiento abortado, a pesar de que los registros de los Servicios de Emergencia Médica (EMS) obtenidos por el abogado de la familia muestran que Terry fue enviada de regreso al asilo de ancianos.
“Yo confiaba en los médicos”, dijo Heather Terry, “pero ahora estoy empezando a pensar que tal vez no se debería confiar tanto en ellos”.

Para 2021, el Dr. Kim Hodgson, ex presidente de la Sociedad de Cirugía Vascular, reconoció que la especulación desenfrenada en su campo no sólo era una amenaza para los pacientes, sino que también podía dañar la credibilidad de su especialidad. En particular, el abuso en las instalaciones vasculares para pacientes ambulatorios fue la principal queja que recibió de los miembros. Ese agosto, el cirujano vascular se presentó ante cientos de médicos en la conferencia anual de la sociedad e hizo una súplica.
“En primer lugar, alguien debe abordar lo que nunca se debería haber permitido para llegar a este nivel de amenaza tanto para nosotros como para nuestros pacientes”, dijo Hodgson. “Podemos intentar resolver el problema cada vez que surgen los malos actores pero no se resolverá si se sigue haciendo, y eso deja un rastro de pacientes dañados y recursos desperdiciados”.
En docenas de diapositivas, Hodgson presentó evidencia que expone la magnitud de la crisis: el incentivo de Medicare, el crecimiento explosivo de los procedimientos en las clínicas y el potencial de tratamiento inapropiado. Más críticamente, advirtió sobre el riesgo de daño al paciente. En los últimos años, los investigadores han descubierto que los pacientes en las primeras etapas de la enfermedad vascular tenían menos del 2% de riesgo de amputación después de cinco años. Sin embargo, con intervenciones agresivas, ese riesgo podría aumentar hasta 5% o incluso 10%.
“El problema es que estos comportamientos (intervenciones tempranas no indicadas y uso excesivo de tecnologías no probadas) todavía tienen costos y, en la mayoría de los casos, esos costos son asumidos por nuestros pacientes”, dijo. “Podemos y debemos hacerlo mejor, de lo contrario, también somos facilitadores”.
El problema se ha magnificado hasta convertirse en una crisis que ha fragmentado las especialidades que realizan estos procedimientos, que incluyen radiólogos intervencionistas, cardiólogos y cirujanos vasculares. Algunos médicos no ven el uso excesivo como un problema urgente y sienten que la reciente atención académica estigmatiza injustamente a los médicos de práctica privada.
“La mayoría de los operadores están haciendo lo correcto”, dijo el Dr. Jeffrey Carr, cardiólogo intervencionista y presidente fundador de la Outpatient Endovascular and Interventional Society, que representa a los médicos que trabajan en entornos ambulatorios. “Necesitamos señalar a los malos actores, pero lanzar una narrativa que nos ponga a todos en la misma arena está mal”.
Otros médicos reconocen la necesidad de reformas considerables.
Los Centros de Servicios de Medicare y Medicaid podrían revertir el cambio que inició todo el problema, dijeron algunos expertos, al reducir sus tasas de reembolso para pacientes ambulatorios. “Si cortas el dinero, todo se detendrá mañana”, dijo Mukherjee, el cirujano vascular de Virginia.
Pero tales recortes podrían perjudicar a los médicos que practican de manera responsable e incluso podrían empujar a los menos escrupulosos a una mayor velocidad para compensar la diferencia financiera. “Se podría incentivar a las personas a realizar más procedimientos, y algunos de ellos pueden ser inapropiados”, dijo el Dr. Peter Lawrence, exjefe de cirugía vascular y endovascular de la Universidad de California en Los angeles, quien desarrolló un centro ambulatorio conectado a la universidad.
Más importante que los recortes en los pagos, dijo Lawrence, es una mayor supervisión de las instalaciones en los consultorios. Muchos estados no requieren que los médicos en esos entornos tengan capacitación vascular especial o privilegios hospitalarios en caso de complicaciones, dijo. “Podrías ser psiquiatra y hacer estos procedimientos”, dijo.
Muchos médicos también apoyan una mejor recopilación de datos, particularmente para tecnologías más nuevas como la aterectomía, para garantizar que no sólo sean seguras sino que también brinden mejores resultados.
“Muchos de los procedimientos vasculares que se realizan son relativamente seguros o se pueden realizar con buenos resultados a corto plazo, pero las fallas son a largo plazo, es lo que sucede entre dos y cinco años”, dijo Lawrence. “A menos que tenga un sistema de reembolso, que no sólo le pague por el procedimiento inicial, sino que sea duradero o no, puede realizar procedimientos en nuestra sociedad que tienen excelentes resultados a corto plazo pero malos resultados a largo plazo”.
Los Centros de Servicios de Medicare y Medicaid podrían requerir que los médicos participen en los registros de pacientes, dijo el Dr. William Schuyler Jones, cardiólogo intervencionista y profesor asociado de medicina en la Facultad de Medicina de la Universidad Duke. “Ese tipo de informes requeridos mejoraría nuestro sistema”, dijo, “y, en última instancia, nos daría a todos la responsabilidad de brindar una atención más adecuada”.
Para Dormu, los pacientes eran los que tenían que rendir cuentas y ventilar sus quejas ante la Junta de Médicos de Maryland. Entre ellos se encontraba una mujer que buscó su atención por picazón excesiva en las piernas y dijo que trató de presionarla para que se hiciera una exploración arterial invasiva. Cuando buscó una segunda opinión, el médico concluyó que su picazón probablemente se debía a una reacción a la picadura de un insecto.
La junta médica examinó los registros de 11 de los pacientes de Dormu. Dos revisores pares, certificados por la junta en cirugía vascular, concluyeron de forma independiente que Dormu había realizado "procedimientos vasculares invasivos e innecesarios desde el punto de vista médico" y no cumplió con los estándares de atención apropiados para 10 de los 11 pacientes, "exponiéndolos a riesgos potenciales como sangrado, infección , lesiones de los vasos sanguíneos que podrían empeorar de forma aguda o crónica la circulación del paciente y pérdida de extremidades”.
Un paciente que buscó el cuidado de Dormu para evaluar bloqueos en sus piernas podía caminar una milla antes del tratamiento, pero después de los procedimientos, no podía caminar en absoluto.

“Existe una probabilidad sustancial de riesgo de daño grave a la salud pública, la seguridad y el bienestar en la práctica continua del Dr. Dormu”, concluyó la directora ejecutiva de la junta, Christine Farrelly.
En octubre pasado, la junta lo encontró en violación de la ley médica estatal, citando su uso excesivo de los procedimientos y su incumplimiento de los estándares de atención. Lo multó con $10,000, lo suspendió y lo puso en libertad condicional por dos años, durante los cuales debe ser supervisado e inscrito en un curso de ética.
El portavoz del Departamento de Salud de Maryland, Chase Cook, dijo que la Oficina de Calidad de la Atención Médica de la agencia, que es responsable de la supervisión de los centros quirúrgicos del estado y la instalación actual autorizada de Dormu, no estaba al tanto de sus sanciones ni de las acusaciones de daño. La oficina “hará un seguimiento de acuerdo con las regulaciones federales y estatales”, dijo Cook.
A pesar de carecer de una licencia activa para ejercer la medicina en Maryland, Dormu todavía figura en el sitio web de su clínica como el cirujano vascular principal, “actualmente disponible para visitas al consultorio y consultas con pacientes hospitalizados”.
Cuando ProPublica llamó a la oficina de Dormu para preguntar si todavía practicaba, la recepcionista dijo que ya no atendía pacientes y que la “Dra. Seibles” brindaba todos los mismos servicios. Según el directorio de la Junta de Medicina de Virginia, la Dra. Ayana Jonelle Seibles pasa el 20% de su tiempo practicando en el centro de Dormu en Maryland.
Seibles, una médico de urgencias que no tiene formación especializada en cirugía vascular, parece tener una relación cercana con Dormu; según los registros de impuestos a la propiedad del condado, son dueños de una casa juntos desde al menos 2017. Seibles no respondió a las preguntas de ProPublica que se enviaron por correo electrónico.
En una declaración de la demanda el mes pasado, Dormu dijo que dejó de realizar cirugías este año como una “elección personal”. Cuando se le preguntó el nombre de su supervisor, dijo que no podía recordarlo. Tampoco recordaba cuántas veces había sido demandado por negligencia, ninguno de los detalles de los casos, ni los nombres de los abogados que lo representaban. Tampoco pudo especificar cuántas aterectomías había realizado, solo estimó que había realizado más de 100.
Según datos de Medicare, durante la última década ha realizado al menos 3,400.
Durante la mayor parte de su vida, Rosenberg confió en los médicos; su propio padre era uno. Pero el mecánico ha perdido la fe en la medicina. Los recuerdos de su amputación de 2017 han sido en gran parte enterrados por el trauma, pero recuerda estar acostado en su cama de hospital después de la operación, los restos de su pierna izquierda envueltos en una nube de vendajes blancos. “Se supone que la vida no debe ser así”, dijo.
Fue dado de alta a su casa colonial de tres pisos, donde dos escalones conducían a la puerta principal y 13 escalones daban paso al segundo piso; sólo podía ascender por ellos arrastrándose hacia atrás. Eventualmente, vendió la casa y su familia se mudó a una casa de una planta estilo rancho.
Trató de mantener su taller mecánico, contando con la ayuda de su esposa y su hijastro adolescente. Pero con su movilidad limitada, primero en silla de ruedas y luego maniobrando con su prótesis y un bastón, no pudo reparar autos como antes y se vio obligado a vender su negocio y jubilarse.
Antes, podía vestirse y salir por la puerta en menos de 30 minutos; ahora le toma más de una hora. Solía preparar comidas para su familia, pero después, su hijastro tuvo que aprender a cocinar. En los meses posteriores a la cirugía, a menudo se quedaba dormido a las 7:30 pm, cansado de cargar con su cuerpo todo el día. La incomodidad lo despertaría a las 4 am.
Ahora pasa la mitad de sus días navegando por la compleja red de proveedores de amputados, discutiendo con agentes de seguros, asistiendo a fisioterapia y reuniéndose con especialistas para mantener su sistema vascular bajo control.
Sobre todo, el manejo del dolor sigue siendo una carga persistente. A pesar de que perdió la mayor parte de su pierna izquierda, su recuerdo se ha grabado de forma indeleble en su cerebro, persiguiéndolo como un fantasma. A veces le pica la planta del pie perdido o una sacudida recorre la pantorrilla ausente.
“Y no hay nada que nadie pueda hacer al respecto”, dijo, “porque ya no está allí”.











